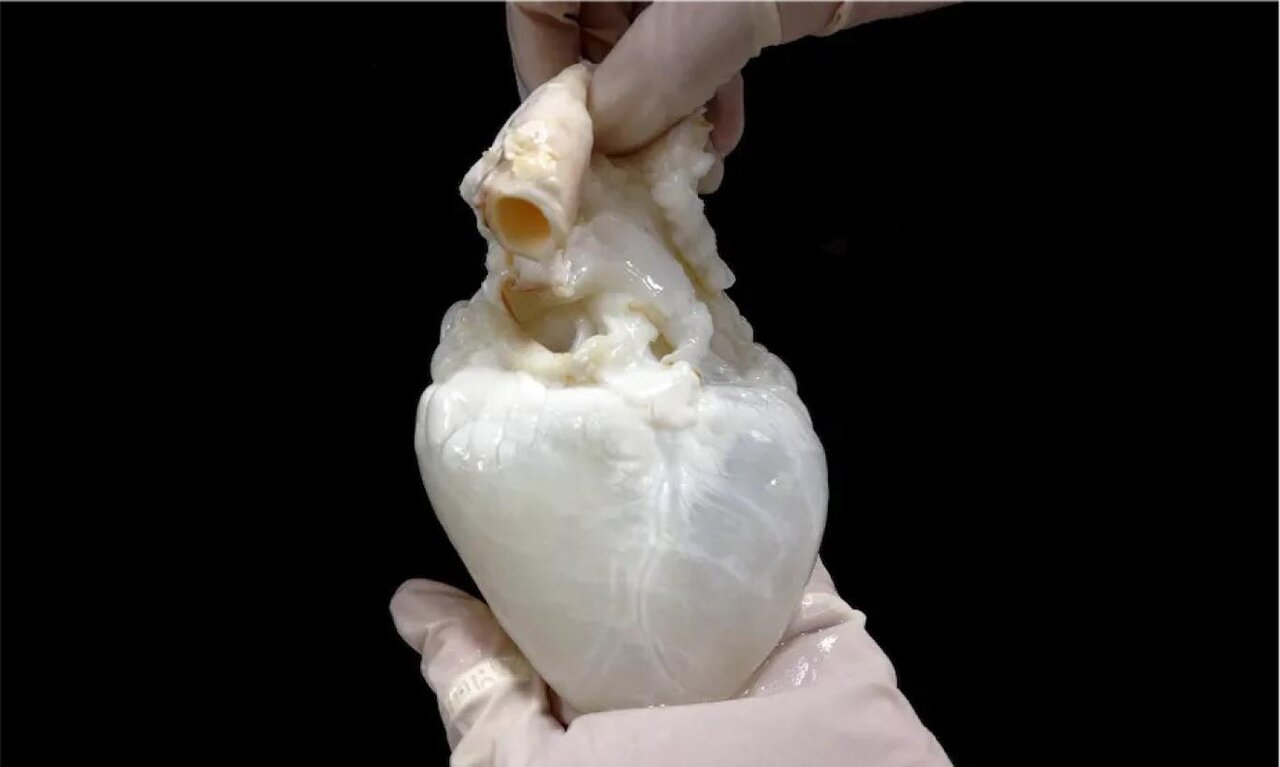
خلیج فارس:شبحقلب قلبی است که سلولهایش را برداشتهاند، آنچه باقی میماند اسکلتبندی قلب است که سلولهای فرد دریافتکننده را در آن قرار میدهند.
به گزارش«خلیج فارس» به نقل از خبرآنلاین؛ بزرگترین عامل مرگ و میر در جهان بیماری قلبی است؛ سازمان بهداشت جهانی برآورد میکند که سالانه ۱۷.۹ میلیون نفر در اثر این بیماری جانشان را از دست میدهند، که ۳۲ درصد آمار مرگومیر در جهان است.
دوریس تیلور، دانشمند حوزه پزشکی ترمیمی و مهندسی بافت، در مقاله ای از ساخت قلب آزمایشگاهی گفت:« آن را «شبحقلب» مینامد و میتواند نیاز به اهداکننده قلب را رفع کند.»
شبح قلب چیست و چگونه کار می کند؟
تیلور گفت:« شبحقلب قلبی است که سلولهایش را برداشتهاند، آنچه باقی میماند چارچوب یا اسکلتبندی قلب است. اسم آن را شبحقلب گذاشتهاند زیرا برداشتن سلولها سبب میشود رنگ قلب از قرمز به سفید تغییر کند.»
اما بهعلت کمبود قلب انسان، نمیشود از آن بهعنوان قالب و اسکلتبندی استفاده کرد، بنابراین گروه پژوهشی تیلور سراغ قلب خوک رفتند که از لحاظ اندازه و ساختار مشابه قلب انسان است. پیشتر، برخی اجزا مانند دریچه قلب خوک به انسان پیوند زده شده است. پس از برداشتن سلولها و پاکسازی قلب خوک، سلولهای فرد دریافتکننده در قلب قرار داده میشود تا عضوی اختصاصی به وجود آید و احتمال پس زدن عضو پیوندی کاهش پیدا کند.
تیلور میگوید سلولهای قلب تقسیم نمیشوند، اگر تقسیم میشدند، قلب احتمالا میتوانست خودش را ترمیم کند. از سوی دیگر، سلولهای بنیادی تقسیم میشوند و میتوانند به شکل سلولهای خاص دربیایند، مثلا سلول قلب. او و گروه پژوهشیاش سلولهای بنیادی را کشت دادهاند و میلیاردها سلول ساختهاند و آنها را با استفاده از مواد شیمیایی، به سلولهای قلب تبدیل کردهاند.
این سلولها را حتی وقتی شروع به تپیدن میکنند، نمیتوان قلب نامید و باید در ساختاری قرار بگیرند که بتوانند به عضوی یکپارچه تبدیل شوند، رشد کنند و خون را پمپاژ کنند.
تیلور با اشاره به تجربه ناموفق پیوند قلب خوک به انسان، میگوید در آن روش ژنهای انسان به قلب خوک اضافه شد، اما سلولهای خوک هنوز در قلب وجود داشت. برای جلوگیری از پس زدن عضو پیوندی، بیمار ناچار به مصرف داروهایی شد که سیستم ایمنی بدن را سرکوب میکرد و آن قلب حاوی ویروسی بود که در نهایت، به مرگ بیمار منجر شد. به عقیده این پژوهشگر، با شبحقلب چنین مشکلاتی پیش نمیآید زیرا آنچه از قلب خوک باقی میمانند فقط ساختار پروتئینی و کانال رگهای خونی است.
تیلور میگوید او و گروه پژوهشیاش با دو مشکل عمده مواجه بودند. اولین مشکل زمان و هزینه کشت سلول است و دومین مشکل، رشد دادن سلول پس از قرارگیری در چارچوب و ضدعفونیشده باقی ماندن قلب در نبود آنتیبیوتیک است.
آنها ناچار بودند قلب را بیرون بدن بسازند و در ساختاری که «گهواره زیستی» مینامند، همان شرایط بدن را بهصورت مصنوعی ایجاد کنند و غذا، کنترل دما، اکسیژن و سایر مواد مغذی را علاوه بر فشار خون و جریان خون مصنوعی فراهم کنند.
اهدای عضو در ۳۰ سال آینده به کدام سو میرود؟
پیوند عضو یکی از مشکلات بزرگ حوزه بهداشت درمان است و علاوه بر کمبود عضو، میزان دسترسی نیز نابرابر است. با تحول علم، دانشمندان این فرصت را دارند تا اعضایی بسازند که نیاز به دارو های گران قیمت ندارد و همچنین عوارض جانبی در پی ندارد.
در حال حاضر، افراد باید ماهها و حتی سالها در انتظار پیوند عضو بمانند. اما تیلور معتقد است که او و گروه پژوهشیاش این فرصت را دارند که خیلی زودتر قلب بسازند و پیوند قلب را از عملی اورژانسی به عملی تبدیل کنند که مثل سایر عملها عادی و برنامهریزیشده باشد.


